|
Amöbenruhr
Die Amöbenruhr oder Amöbendysenterie (auch Amöbenkolitis[1]), eine Form der Amöbiasis, ist die mit Bauchschmerzen, blutig-schleimigen Durchfällen und Tenesmen einhergehende Infektion des Darmes durch die Amöbe Entamoeba histolytica, einen Einzeller (Protozoon). Mit weltweit ungefähr 50 Millionen Krankheitsfällen jährlich zählt sie zu den häufigsten Protozoeninfektionen des Menschen.[2] WortherkunftDas Wort Ruhr wurde aus dem altgermanischen Verb „rüeren, ruoren“ abgeleitet. Das Substantiv bezeichnete später im Besonderen die heftige Bewegung im Unterleib.[3][4] Erreger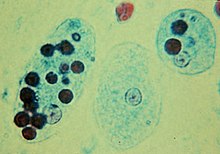 Die Amöbiasis ist eine Infektionskrankheit, die von einer Amöbe (Wechseltierchen) der Art Entamoeba histolytica verursacht wird. Das Protozoon wurde erstmals 1875 als „Amöba coli“ von Fjodor Lösch[5] im Zusammenhang mit einem Dysenteriefall beschrieben, 1883 von Stephanos Kartulis[6] bei 150 Fällen von Dysenterie festgestellt und als pathogene Spezies 1903 von Fritz Schaudinn wissenschaftlich Entamoeba histolytica genannt.[7]  Die Krankheitserreger leben im Nahrungsbrei des menschlichen Dickdarms und vermehren sich ungeschlechtlich durch Zellteilung. Der Erreger kann neben einkernigen vegetativen Formen, den Trophozoiten, die vor allem den oberen Dickdarm besiedeln, auch als sehr widerstandsfähige Dauerformen Zysten im unteren Dickdarm bilden, die typischerweise vierkernig sind. Er kann im Dickdarm verbleiben – unter Umständen jahrelang ohne jegliche Krankheitsanzeichen zu verursachen. Ausgeschieden wird er mit dem Stuhl, vornehmlich in Form der Zysten – bis zu 500 Millionen pro Tag. Der Infizierte ist damit gleichzeitig auch Überträger. Die ausgeschiedene Dauerform kann im Unterschied zur vegetativen Form in der Außenwelt monatelang infektiös bleiben.[2] Von der kleineren „Minutaform“ der Trophozoiten, die nicht zum klinischen Bild der Amöbenruhr führt, ist die bis 50 Mikrometer große pathogene „Magnaform“ abzugrenzen, die Erythrozyten phagozytieren kann. Aus bisher unbekannten Gründen können sich die Erreger verändern und neben veränderter DNA ein verändertes Enzymmuster zeigen. Infolge verschiedener Pathogenitätsfaktoren wie bestimmter Oberflächenrezeptoren, porenbildender Enzyme sowie Zysteinproteasen, die die extrazelluläre Matrix des Colons zersetzen, kommt es zum Vollbild der Amöbenruhr. Dabei können in seltenen Fällen infolge einer chronischen granulomatösen Entzündungsreaktion druckempfindliche Geschwulste in der Darmwand entstehen, ein sogenanntes Amöbom.[2]  InfektionIn den Dickdarm gelangen die Erreger meistens als Zysten, und zwar durch orale Aufnahme von verunreinigtem Wasser, ungewaschenem Obst oder Gemüse oder auf einem analen Übertragungsweg. Bei 90 Prozent der Menschen verursacht eine Infektion keine Beschwerden, jedoch können sie als symptomloser Wirt die Erreger ausscheiden und übertragen. KrankheitssymptomeNur bei einem Teil der mit Entamoeba histolytica Infizierten treten Krankheitszeichen auf. Nach einer Inkubationszeit von 1 bis 7 Tagen macht sich die Amöbenruhr durch Bauchschmerzen, Durchfall, Tenesmen sowie einen blutigen und schleimigen „himbeergeleeartigen“ Stuhl bemerkbar. Die Beschwerden entwickeln sich oft allmählich über ein bis drei Wochen, meist ohne Fieber. Schwere Erkrankungen sind hingegen fiebrig und verbunden mit starken Tenesmen und bis zu 20 blutigen Stühlen pro Tag. Diese intestinalen Symptome sind Zeichen einer invasiven Amöbiasis, bei der Trophozoiten aus dem Darmlumen in die Schleimhaut des Dickdarms übertreten. Hierdurch kommt es zu einer Entzündung des Dickdarms (Colitis), die mit umschriebenen Gewebsdefekten geschwürig ist (Ulzerationen). Wenn die Amöben über die Darmschleimhaut in das Gefäßsystem eindringen, können sie mit dem Blut weiter transportiert werden. Damit können sich außerhalb des Darms (extraintestinale) Absiedlungen von Amöben in anderen Organen bilden und dort anschließend Abszesse. Leberabszesse sind hier die weitaus häufigste Komplikation, das Zentralnervensystem, Herz, Milz oder Harnorgane sind selten betroffen. Diese extraintestinalen Manifestationen einer invasiven Amöbiasis können auch ohne vorausgehende Amöbenruhr auftreten, manchmal Jahre nach einer Infektion, und sind lebensbedrohlich.[2] Vorkommen der KrankheitDie Amöbenruhr ist weltweit verbreitet, kommt aber insbesondere in tropischen und subtropischen Gebieten vor, z. B. Kenia, Bangladesch, Indonesien, Thailand, Indien und Vietnam. Ungeschältes Obst und Gemüse, Eiswürfel und Eis sollte in diesen Gebieten gemieden werden. Auch zum Zähneputzen sollten Reisende in tropischen Ländern nur Mineralwasser oder aber Wasser verwenden, das mindestens fünf Minuten gekocht wurde. Die herkömmliche Trinkwasserentkeimung durch Chlorung reicht nicht aus, um die Amöben abzutöten. Diagnose und BehandlungDie Erreger können durch eine mikroskopische Untersuchung des Stuhls festgestellt werden. Zu beachten ist die Möglichkeit einer Verwechslung der Minuta-Form mit der eng verwandten Amöbe Entamoeba dispar, die nur Durchfälle auslöst. Durchfälle mit Blut- bzw. Schleimbeimengungen sollten grundsätzlich ärztlich untersucht und diagnostiziert werden, da auch andere ernsthafte Infektionen dafür verantwortlich sein können. Sowohl die Zystenform als auch die Magnaform können im Stuhl nachgewiesen werden. Da die Magnaform aber sehr empfindlich ist und schnell zerstört werden kann, muss frischer Stuhl untersucht werden. Die Amöbenruhr wird vor allem mit Antibiotika (insbesondere Metronidazol) behandelt. Asymptomatische Träger werden mit Paromomycin oder Diloxanidfuroat behandelt.[8] Bei rechtzeitiger Einnahme heilt die Erkrankung rasch aus. Ist es allerdings schon zu Abszessen in der Leber o. ä. gekommen, müssen über einen längeren Zeitraum Medikamente (Metronidazol, gefolgt von Paromomycin oder Diloxanidfuroat) genommen werden. Eventuell ist auch eine Operation erforderlich. Abszesse bzw. Organbefall können durch Sonografie oder Computertomografie nachgewiesen werden. MeldepflichtIn Österreich ist übertragbare Ruhr (Amöbenruhr) eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Epidemiegesetz 1950. Die Meldepflicht bezieht sich auf Verdachts-, Erkrankungs- und Todesfälle. Zur Anzeige verpflichtet sind unter anderen Ärzte und Labore (§ 3 Epidemiegesetz 1950). Literatur
WeblinksWiktionary: Amöbenruhr – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
Einzelnachweise
|
||||||