|
Próstata
A próstata é uma glândula exócrina do sistema reprodutor masculino encontrada apenas em alguns mamíferos. Ela difere entre as espécies anatomicamente, quimicamente e fisiologicamente. Anatomicamente, a próstata encontra-se abaixo da bexiga, com a uretra passando por ela. É descrito na anatomia geral como consistindo de lóbulos e na microanatomia por zona. É circundado por uma cápsula fibromuscular e contém tecido glandular, bem como tecido conjuntivo. As glândulas da próstata produzem e contêm fluido que faz parte do sêmen, a substância que é emitida durante a ejaculação como parte da resposta sexual masculina. Este fluido prostático é ligeiramente alcalino, leitoso ou de aparência branca. A alcalinidade do sêmen ajuda a neutralizar a acidez do trato vaginal, prolongando a vida útil do esperma. O fluido prostático é expelido na primeira parte da ejaculação, junto com a maior parte do esperma, por causa da ação do tecido músculo liso dentro da próstata. Em comparação com os poucos espermatozóides expelidos juntamente com o fluido vesicular seminal principalmente, aqueles no fluido prostático têm melhor motilidade, sobrevida mais longa e melhor proteção do material genético. Transtornos da próstata incluem alargamento, inflamação, infecção, e câncer. A palavra próstata vem do grego antigo προστάτης, prostátēs, significando "aquele que está diante de", "protetor", "guardião", com o termo originalmente usado para descrever as vesículas seminais. EstruturaA próstata é uma glândula exócrina do sistema reprodutor masculino. Em adultos, é do tamanho de uma noz,[1] e tem um peso médio de cerca de 11 gramas, normalmente variando entre 7 e 16 gramas.[2] A próstata está localizada na pelve. Ele fica abaixo da bexiga urinária e envolve a uretra. A parte da uretra que passa por ela é chamada de uretra prostática, que se une aos dois ductos ejaculatórios.[1] A próstata é coberta por uma superfície chamada cápsula prostática ou fáscia prostática.[3] A estrutura interna da próstata foi descrita usando lóbulos e zonas.[4][1] Por causa da variação nas descrições e definições dos lóbulos, a classificação da zona é usada com maior predominância.[1] A próstata foi descrita como consistindo de três ou quatro zonas.[1][3] As zonas normalmente podem ser vistas em histologia, ou em imagiologia médica, como ultrassom ou IRM.[1][4] As zonas são:
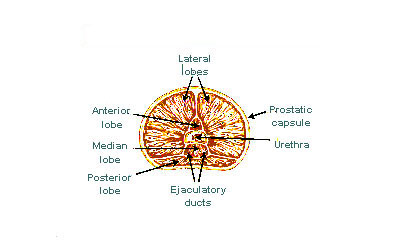
A classificação de "lóbulo" descreve lóbulos que, embora originalmente definidos no feto, também são visíveis na anatomia macroscópica, incluindo dissecção e quando visualizados endoscopicamente.[4][3] Os cinco lóbulos são o anterior ou istmo, o posterior, os laterais direito e esquerdo e o médio ou mediano.[8]
Vasos sanguíneos e linfáticosA próstata recebe sangue através das artérias vesical inferior, pudenda interna e retal média. Esses vasos entram na próstata em sua superfície posterior externa, onde se encontram com a bexiga, e seguem em direção ao ápice da próstata. Tanto a vesícula inferior quanto a artéria retal média frequentemente surgem juntas, diretamente das artérias ilíacas internas. Ao entrar na bexiga, a artéria vesical inferior se divide em um ramo uretral, irrigando a próstata uretral; e um ramo capsular, que percorre a cápsula e tem ramos menores que perfuram a próstata.[3] As veias da próstata formam uma rede: o plexo venoso prostático, principalmente em torno de sua superfície frontal e externa. Esta rede também recebe sangue da veia dorsal profunda do pênis e é conectada por meio de ramos ao plexo vesical e às veias pudendas internas. As veias drenam para as vesicais e depois para as ilíacas internas.[3] A drenagem linfática da próstata depende do posicionamento da área. Vasos ao redor do Ducto deferente, alguns dos vasos da vesícula seminal, e um vaso da superfície posterior da próstata drena para os linfonodos ilíacos externos. Alguns dos vasos da vesícula seminal, vasos prostáticos e vasos da próstata anterior drenam para os linfonodos ilíacos internos. Os vasos da próstata também drenam para o obturador e sacral.[3]
Microanatomia A próstata consiste em tecido glandular e conjuntivo. Células altas em forma de coluna formam o revestimento (o epitélio) das glândulas.[1] Estas formam uma camada ou podem ser pseudoestratificadas.[3] O epitélio é altamente variável e áreas de células cuboidais baixas ou planas também podem estar presentes, com epitélio transicional nas regiões externas dos ductos mais longos.[9] As glândulas são formadas como muitos folículos, que drenam para os canais e, subsequentemente, para 12–20 ductos principais. Estes, por sua vez, drenam para a uretra à medida que passa pela próstata.[3] Há também uma pequena quantidade de células planas, que ficam próximas às membranas basais das glândulas e agem como células-tronco.[1] O tecido conjuntivo da próstata é composto de tecido fibroso e músculo liso. O tecido fibroso separa a glândula em lóbulos.[1] Ele também fica entre as glândulas e é composto por feixes de músculos lisos orientados aleatoriamente que são contínuos com a bexiga.[10] Com o tempo, secreções espessadas chamadas corpora amylacea se acumulam na glândula.[1]
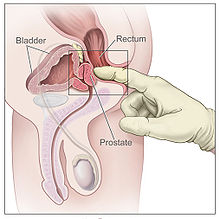
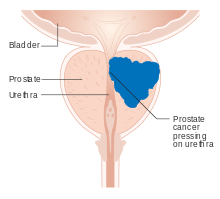
Expressão de genes e proteínasCerca de 20.000 genes codificadores de proteínas são expressos em células humanas e quase 75% desses genes são expressos na próstata normal.[11][12] Cerca de 150 desses genes são mais especificamente expressos na próstata, sendo cerca de 20 genes altamente específicos da próstata.[13] As proteínas específicas correspondentes são expressas nas células glandulares e secretoras da glândula prostática e têm funções que são importantes para as características do sêmen.[14] DesenvolvimentoNo embrião em desenvolvimento, na extremidade posterior encontra-se uma bolsa interna chamada cloaca. Esta, da quarta à sétima semana, divide-se em um seio urogenital e o início do canal anal, com uma parede se formando entre essas duas bolsas, chamada de septo urorretal.[15] O seio urogenital se divide em três partes, com a parte do meio formando a uretra; a parte superior é maior e se torna a bexiga urinária, e a parte inferior muda dependendo do sexo biológico do embrião.[15] A parte prostática da uretra desenvolve-se a partir da parte do meio, pélvica, do seio urogenital, que é de origem endodérmica.[16] Por volta do final do terceiro mês de vida embrionária, as protuberâncias surgem da parte prostática da uretra e crescem para o mesênquima circundante. As células que revestem essa parte da uretra se diferenciam no epitélio glandular da próstata.[16] O mesênquima associado se diferencia em tecido conjuntivo denso e músculo liso da próstata.[17] A condensação de mesênquima, uretra e ducto de Wolff dá origem à próstata adulta, um órgão composto formado por vários componentes glandulares e não glandulares fortemente fundidos. Para funcionar adequadamente, a próstata precisa dos hormônios (andrógenos) masculinos, que são responsáveis pelas características do sexo masculino. O principal hormônio masculino é a testosterona, que é produzida principalmente pelos testículos. É a di-hidrotestosterona (DHT), um metabólito da testosterona, que regula predominantemente a próstata. A próstata aumenta com o tempo, até a quarta década de vida.[3] FunçãoA próstata secreta fluido que se torna parte do sêmen. Sêmen é o fluido emitido (ejaculado) pelos machos durante a resposta sexual. Quando o esperma é emitido, ele é transmitido do ducto deferente para a uretra masculina através dos ductos ejaculatórios, que ficam dentro da próstata. A ejaculação é a expulsão do sêmen da uretra. O sêmen é movido para a uretra após as contrações do músculo liso dos vasos deferentes e vesículas seminais, após a estimulação, principalmente da glande do pênis. A estimulação envia sinais nervosos através dos nervos pudendos internos para a parte superior da vértebra lombar; os sinais nervosos que causam a contração agem através dos nervos hipogástricos. Depois de ir para a uretra, o fluido seminal é ejaculado pela contração do músculo bulbocavernoso.[18] As secreções da próstata incluem enzimas proteolíticas, fosfatase ácida prostática, fibrinolisina, zinco, e antígeno prostático específico.[3] Junto com as secreções das vesículas seminais, formam a parte mais fluida do sêmen.[3] É possível que alguns homens alcancem orgasmo somente através da estimulação da próstata, como massagem da próstata ou relação anal.[19][20] Significância clínicaInflamação Prostatite é a inflamação da próstata. Pode ser causada por infecção por bactérias ou outras causas não infecciosas. A inflamação da próstata pode causar dor ao urinar ou ao ejacular, dor na virilha, dificuldade em urinar ou sintomas constitucionais, como febre ou canseira. Quando inflamada, a próstata aumenta de tamanho e fica sensível ao toque durante o exame retal. Uma bactéria culpada pode crescer em uma cultura de urina.[21] Prostatite aguda e prostatite bacteriana crônica são tratadas com antibióticos. Prostatite não bacteriana crônica ou síndrome da dor pélvica crônica masculina é tratada por medicamentos como bloqueadores alfa-adrenérgicos, anti-inflamatórios não esteroides e amitriptilina,[21] anti-histamínicos, e outros ansiolíticos.[22] Outros tratamentos que não são medicamentos podem incluir fisioterapia,[23] psicoterapia, neuromodelação, e cirurgia. Uma combinação de pontos de gatilho e terapia psicológica também se mostrou eficaz para prostatite de categoria III.[22] Aumento da próstataUm exame retal digital pode ser realizado para investigar o tamanho da próstata, ou se a próstata está sensível, podendo indicar inflamação. Microfotografia mostrando câncer de próstata normal no aspecto superior direito da imagem. Coloração HPS. Biópsia de próstata. Uma próstata aumentada é chamada de prostatomegalia, com a hiperplasia prostática benigna (HPB) sendo a causa mais comum. HPB refere-se a um aumento da próstata devido a um aumento no número de células que constituem a próstata (hiperplasia) de uma causa que não é uma doença maligna. É muito comum em homens mais velhos. Frequentemente é diagnosticada quando a próstata aumenta a ponto de tornar a urinação difícil. Os sintomas incluem necessidade de urinar com frequência (polaquiúria) ou demorar um pouco para começar (hesitação urinária). Se a próstata ficar muito grande, ela pode contrair a uretra e impedir o fluxo de urina, tornando a urinação dolorosa e difícil ou, em casos extremos, completamente impossível, causando retenção urinária. Com o tempo, a retenção crônica pode fazer com que a bexiga cresça e cause um refluxo da urina para os rins (hidronefrose).[21] HPB pode ser tratada com medicação, um procedimento minimamente invasivo ou, em casos extremos, uma cirurgia para remover a próstata. Em geral, o tratamento geralmente começa com uma medicação receptora adrenérgica alfa 1 como a tansulosina, que reduz o tônus do músculo liso encontrado na uretra que passa pela próstata, facilitando a passagem da urina. Para pessoas com sintomas persistentes, procedimentos podem ser considerados. A cirurgia mais frequentemente usada nesses casos é a ressecção transuretral da próstata,[21] no qual um instrumento é inserido através da uretra para remover o tecido da próstata que pressiona a parte superior da uretra e restringe o fluxo de urina. Os procedimentos minimamente invasivos incluem ablação transuretral da próstata com agulha e termoterapia transuretral por microondas.[24] Esses procedimentos ambulatoriais podem ser seguidos pela inserção de um stent temporário, para permitir a urinação voluntária normal, sem exacerbar os sintomas irritativos.[25] Glândula de SkeneA glândula de Skene, também conhecida como próstata feminina, é encontrada em mulheres e coelhos. Historicamente, pensava-se que era um órgão vestigial, mas foi descoberto que ele produz os mesmos marcadores de proteína, antígeno prostático específico e proteína de ligação a poli(A), como a próstata masculina.[26] Ele funciona como um homólogo histológico para a próstata masculina.[27][28] Também foi descrito em roedores, morcegos, e cachorros.[29] O campo de estudo relacionado à glândula de Skene foi descrito como controverso.[29] Referências
Information related to Próstata |
|||||||||||||||||||||||||||||||||||||||||